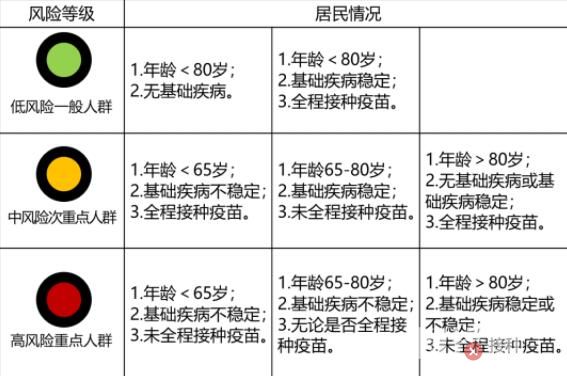
专家:脆弱人群应躲开第一波感染高峰
导读:专家:脆弱人群应躲开第一波感染高峰!按照此前其他国家的经验,在管制放开后的两到三周内,会出现疫情的高峰期,在波动两三个月后,感染量会下降到低位。疾控专家们建议,头两周是最危险的时刻,脆弱人群应躲开第一波感染。
那些感染人数正处于高位增加的城市,在整个城市系统各个运转单元中,首先会受到冲击的一定是医院。如何能最大限度提高医疗资源可用程度,最大程度保障就医秩序安全有序,是医院层面眼下面对的两大棘手问题。

12月7日下午,国务院联防联控机制小组发布《关于进一步优化就医流程做好当前医疗服务工作的通知》,提到要从三个层面完成调整和优化——其一是医疗机构的诊疗流程,其二是优化检测要求,其三是优化医疗机构的诊疗区域布局。
但是,这些指导性方针具体落地到每个城市的每家医院,既需要时间,更需要院方具备很强的组织协调能力。即便是像北京这样的超大城市,医疗资源的集中度看似很高,但眼下正在经历着很大的考验。
“现在是避免发生医疗挤兑的关键时刻”
“急诊抢救室病人爆满。好多来看急诊的病人,做完核酸结果发现是阳性。”刘阳是北京一家大型三甲综合医院的护士,12月7日,包括她在内的很多其他科室的护士,都被紧急抽调到急诊部去支援,随后他们又被派去了发热门诊,“现在我的心态就是,做好心理准备,随时被叫去执行紧急任务,也随时可能被感染。”
刘阳所在的这家医院,目前收治出现新冠核酸阳性病人的标准是“除非是急诊手术,人命关天,否则都是让他们去定点医院”,但突然间涌进医院的病患已经多到很难立刻完成下一步的分流。
“现在是避免发生医疗挤兑的关键时刻。”刘阳对《第一财经》YiMagazine说道。
然而,与急诊和发热门诊病人爆满形成强烈反差的,是其他一些慢病科室“根本看不到什么病人”。
“最近的话,我们病房以及大部分科室都没什么病人。”濮中明是北京一家三甲医院神经内科的医生。今年11月以来,北京新一轮疫情散播开来后,他所在科室门诊曾陆续遇到过一些阳性病例。按照规定,这些病人会被转运至其他地方做集中隔离观察,而医院则要立即暂时停诊做消杀。一些患者在得知医院有阳性病例后,就会要求出院。于是,急诊科室压力逐渐增大的同时,其他科室的病员却在锐减。“平时住院楼每周安排的手术量能超过120台,但这周只有12台。”一位医生对《第一财经》YiMagazine说。
李健所在的一家北京肿瘤专科医院,目前也处于“病房基本清空”的状态。虽然几个月前院内医护人员全部改成佩戴N95口罩,但近期院内还是接连出现患者或者医护人员感染新冠的情况。一旦病区出现一个阳性,那些核酸阴性的病人被建议赶紧出院,以避免发生更大规模的聚集性感染。
“哪个病区出现了阳性,就先清了哪个病区,患者也害怕感染,所以很配合地出院。”因为病人被清空,李健和同事在院内的本职工作在减少,这会直接影响下个月的工资收入。但他们会被分配大量对外支援的任务——去发热门诊、方舱、定点医院等处,支援“抗疫”前线。
北京最近这一轮疫情持续蔓延之前,发热门诊筛出的阳性患者会被严格转运去隔离点,但李健注意到,最近一段时间,这种转运已经停止。“阳性病人只能住在我们自己的发热门诊,现在好像也快满了。”李健说。
这家专科医院的发热门诊,是由不同科室抽人组建起来轮流值班的。一轮支援结束后,撤换下的医护人员要在医院继续住一周观察,核酸检测为阴性才允许回家。作为科室里最年轻的医生,李健已经支援过好几轮发热门诊,而且她知道,自己的名字还被写进下一批派去方舱的医护人员名单里。
“现在岗位就剩下你了”
张慧是北京一家三甲医院的麻醉科大夫,她发现自己所在医院对于医护人员“密接”管控正在明显放松。上周,张慧因共同就餐的朋友检出阳性而被判为“密接”人员,按院方规定,需要居家观察5+3天。但是,解除居家观察的时限未到,她就被领导提前通知回院里上班。原因是“现在岗位就剩下你了,你只能坚持”。
如何尽量杜绝院感,以及如何缓解因院感而引发的人力资源调配瓶颈,是特殊时期各大医院将要面临的巨大挑战。
“对于我们来说,哪怕阳了之后只说休息几天,那也会给其他在岗同事增加很多工作量。除非把工作量减下来,比如说不收治患者,才有可能回归正常工作量。但对于医院而言,这是不可能的。”张慧告诉《第一财经》YiMagazine,虽然这家医院的医护人员感染率目前大约为10%,零零星星散落在各个科室,却已经明显感受到了人手不足。
12月7日下午,国务院联防联控机制小组发布《关于进一步优化就医流程做好当前医疗服务工作的通知》指出,各医疗机构要继续做好门诊预检分诊工作,通过预约诊疗平台、现场出示等多种方式,查看就诊患者48小时核酸检测结果。门诊区域要划分出核酸阳性诊疗区和核酸阴性诊疗区 ,分别接诊相应患者。
对于急诊患者,医疗机构不得以没有48小时核酸结果为由影响救治。有48小时核酸检测结果的,直接进入急诊诊疗区域;无48小时核酸检测结果的,在急诊缓冲区域接诊,同时查抗原或核酸。对出现发热、呼吸道症状等患者,引导至发热门诊就诊,进行抗原或者核酸检测并开展相应诊疗服务。
伴随防控政策自上而下的不断调整,各地医院需要以更为灵活的“一院一策”,甚至是“一病区一策”,不断探索最适合自身情况的分诊流程和区域布局。
李健对告诉《第一财经》YiMagazine,她工作的这家专科医院在病人变少后,目前每个科的医护人员被分为AB组,每组负责一天,相互不照面。医院下一步的计划是把科室合并,腾出一部分空间作为缓冲病房——新入院的患者先入住A病区,经过连续三天的核酸检测都是阴性后再转到B病区开始治疗。这个方案意味着,医院是利用了门/急诊区域第一道核酸筛查和“缓冲病区”连续三天检测的“双保险”,来确保进入住院部各病区的病人和医护人员尽可能是安全的。
根据一份名为《北京协和医院近期疫情防控工作做法参考》的文件,北京市协和医院的做法除去扩容和改造急诊和发热门诊外,也进一步扩充了阳性患者的隔离病房,并且在其中设立了阳性产妇的临时产房。另一方面,针对血透患者的周期性治疗需求,医院是将职工健身中心紧急改造为血透场所。
随后,根据门诊患者的不同核酸检测情况,患者将被分流进入阳性隔离病房或普通住院病房。针对阳性隔离病房,协和医院还会派驻特定的专家组。
虽然奥密克戎被评估为毒性低风险,但医护人员防范感染的操作标准应该是怎样的?这个问题直到今天也没有给出一个规范性答案。相对来讲,医院的防控要比社会面更加严格,因为医护人员直接面对的是有基础疾病的脆弱人群,而医院是这些人群的最后一道防线。如果防线守不住,可能会造成脆弱人群的感染。
在不同阶段和不同工作条件下,答案也可能有所不同。但感染管理与控制专家们一直在传递的信息是,要正确地按照规范和流程走,即穿戴防护服和口罩以及消杀的规范和流程。
根据复旦大学附属中山医院感染管理科副主任高晓东在今年四月和五月的调查,医护人员的上班时长与感染新冠的风险呈现正相关关系,上班时长六小时以上的医护人员的感染风险是低于六小时的2.32倍。并且,没有正确使用和穿脱防护服也是专家们一再强调的医护人员感染的高危因素。
目前以北京为例,各社区卫生服务中心只负责解决慢性病和其他非新冠的常见病为主的就医问题。从2020年各级医院开始通过发热门诊实现对新冠病人的分诊,社区卫生服务中心就被明确限定不设立发热门诊,目的就是为了避免基层诊疗直接接诊阳性或疑似患者。
在11月29日的北京疫情防控新闻发布会上,北京宣布,已启用方舱医院23家,床位使用率达到79.7%。根据《第一财经》YiMagazine统计,11月末以来,北京在中心城区共有6家医院被设立为新冠肺炎定点救治医院,这些医院大多为二级医院。
12月7日晚间,北京市公布了94家发热门诊医疗机构的名单。根据一篇发布于2021年北京大学学报的论文称,北京市当年开放的发热门诊共有680名医师,占所在医院总医师数比例的平均水平为2.12%。而发热门诊配备的医师数量很多与肠道门诊共用,因而实际上岗人数甚至不到680人。论文作者通过实地调研和估算得知,北京的发热门诊最大单日接诊人数为25000人(按每天工作8 h接诊50人次/医师估算)~75000人(按每天工作24小时接诊150人次/诊室估算)。这部分医疗资源更多承担的是防控中的哨点作用。
为了更好地稳定就医秩序,目前,分层救治已经成为共识。对于轻症患者,有条件可选择居家;各地可以估算轻症、中症和重症比例来分级管理。国家卫健委多次强调要加强定点医院的建设,特别强调的是要提高重症救治的能力。
紧急启动的分级诊疗
按照此前其他国家的经验,在管制放开后的两到三周内,会出现疫情的高峰期,在波动两三个月后,感染量会下降到低位。疾控专家们建议,头两周是最危险的时刻,脆弱人群应躲开第一波感染。
12月7日“新十条”发布当天,很多医生的朋友圈里都在转载一篇文章,文章标题称,在未来的一到两个月,会是国内医护人员的“至暗时刻”。原因在于,一方面院内感染难防,医生在需要增加工作效率的同时,还要避免院感;另一方面,感染人数的增加将持续放大重症人数,加重医疗资源的负荷。
突然涌进医院的病患一旦触发大范围院感,以及由此造成的医护人员短缺,是医疗机构从业者目前最担忧的问题。
医院现阶段人满为患的区域主要集中在急诊,特别是发热门诊,“阳性病人都堆积在发热门诊,而且还有各种并发症,看不过来。”针对这种情形,一位重症监护科专家对《第一财经》YiMagazine打了个比方——此前在两三年内要“排队上车”的人,可能会一下子涌上车。
“我觉得整体来讲护士感染的风险是最高的,其次可能是护工,最后才是医生。”一位医生说道,除了每日做核酸、长时间佩戴N95口罩,现在他们还要面临“院感办的人不定期来病房里的巡查”。
多家医院的医护人士告诉《第一财经》YiMagazine,以前发热门诊一旦查出有阳性病人会暂时关闭,医护人士要作为密接隔离观察,但最近几日,停诊、转运和医护人员隔离等措施都不再被要求严格执行,他们要做的就是加强消毒。
“现在,每天在我的周围都能报出几例(阳性病例),就在我们科里边。”张慧说。谈到院感和人力短缺,医生们更大的焦虑感在于政策调整节奏过快,个体只能随着各种政策的指挥棒走。没有人告知他们一个清楚完整的院感数据,一切只能靠自己观察周围的情况,来对实际走势做出猜测。
12月7日当晚,很多医疗机构从业者也很快学习了国务院联防联控机制小组下发的一份分级诊疗工作方案。
这份名为《关于印发以医联体为载体做好新冠肺炎分级诊疗工作方案的通知》方案中,提及医院要加快推进ICU病房、缓冲病房、可转换ICU床位建设,以应对可能到来的挤兑冲击。
更重要的是,各地要构建新冠肺炎相关症状患者分级诊疗服务网络。具体的做法是,统筹现有医疗资源,以地级市、县为单位,按照分区包片原则,规划覆盖辖区内所有常住人口的若干网格,每个网格内组建1个医联体(包括城市医疗集团和县域医共体),或依托现有医联体将辖区内所有居民纳入管理。
在这个“医联体”概念中,要科学统筹亚定点医院、定点医院和医联体之间的空间布局,明确高水平三级医院作为医联体外部协作医院,建立对应转诊关系,畅通双向转诊机制,实现发热等新冠肺炎相关症状患者的基层首诊、有序转诊。
在分级诊疗流程中,以家庭医生签约服务为重点引导患者基层首诊。发现患者有新冠肺炎相关症状时,家庭医生应当指导其到签约服务的社区卫生服务中心或乡镇卫生院发热诊室(门诊)就诊;若患者病情超出基层医疗卫生机构诊疗能力,则应当在医联体牵头医院指导下,及时转诊至有相应诊疗能力的医疗机构。
以上分级诊疗体系的筹建,还需要时间。多个国家的经验已经证实,中心医院出现暂时的医疗挤兑情况将不可避免,而这也将考验已在疫情中煎熬三年的医生和医院管理者们的韧性和智慧。
-
 年薪30万女生转行卖快餐 原因竟是这样实在是太意外了2017-09-01 14:33:32年薪30万女生转行卖快餐 原因竟是这样实在是太意外了。近日,广东深圳。97年的王女士自考成人本科,2017年毕业,2020年进入大厂从事社群运营工作,年薪在20-30万。
年薪30万女生转行卖快餐 原因竟是这样实在是太意外了2017-09-01 14:33:32年薪30万女生转行卖快餐 原因竟是这样实在是太意外了。近日,广东深圳。97年的王女士自考成人本科,2017年毕业,2020年进入大厂从事社群运营工作,年薪在20-30万。 -
 医院有位患者叫熊猫是真熊猫 原因竟是这样实在是太意外了2017-09-01 14:33:32医院有位患者叫熊猫是真熊猫 原因竟是这样实在是太意外了。什么人居然名字叫熊猫?3月1日,一则CT信息单引发热议,在病人姓名一栏赫然写着“熊猫”。
医院有位患者叫熊猫是真熊猫 原因竟是这样实在是太意外了2017-09-01 14:33:32医院有位患者叫熊猫是真熊猫 原因竟是这样实在是太意外了。什么人居然名字叫熊猫?3月1日,一则CT信息单引发热议,在病人姓名一栏赫然写着“熊猫”。 -
 3月2日看金星与木星浪漫相拥 相拥真相曝光简直太惊人了2017-09-01 14:33:323月2日看金星与木星浪漫相拥 相拥真相曝光简直太惊人了。绝大部分时间里,如果不算太阳和月亮,人们肉眼可见的星星中金星和木星的亮度排名分别为第一和第二。今年2月底到3月初的这段时间,傍晚时分的西方天空
3月2日看金星与木星浪漫相拥 相拥真相曝光简直太惊人了2017-09-01 14:33:323月2日看金星与木星浪漫相拥 相拥真相曝光简直太惊人了。绝大部分时间里,如果不算太阳和月亮,人们肉眼可见的星星中金星和木星的亮度排名分别为第一和第二。今年2月底到3月初的这段时间,傍晚时分的西方天空 -
 一夜3次地震 全球进入地震活跃期? 原因竟是这样实在是太意外了2017-09-01 14:33:32一夜3次地震 全球进入地震活跃期? 原因竟是这样实在是太意外了。2月16日,中国地震台网中心预报部高级工程师韩颜颜发文表示,我国是世界上大陆地震最频繁、地震灾害最严重的国家之一。
一夜3次地震 全球进入地震活跃期? 原因竟是这样实在是太意外了2017-09-01 14:33:32一夜3次地震 全球进入地震活跃期? 原因竟是这样实在是太意外了。2月16日,中国地震台网中心预报部高级工程师韩颜颜发文表示,我国是世界上大陆地震最频繁、地震灾害最严重的国家之一。